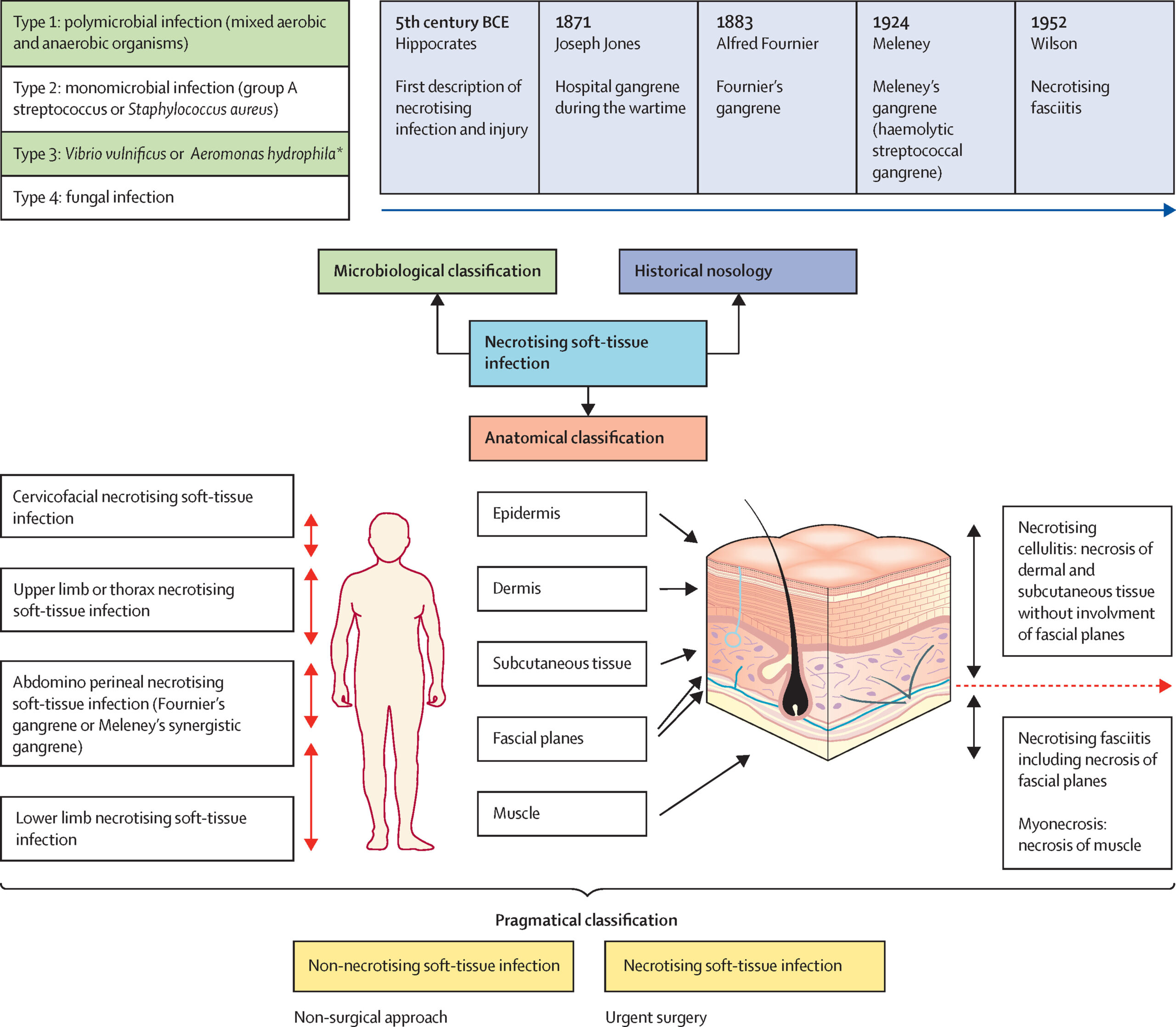
Introducción.
- Ahora conocidas como: Infecciones Necrotizantes de Tejidos Blandos (INTB) – Esto con el fin de incluir una gama más amplia de casos en los que la necrosis va más allá de la fascia.
- Son infecciones de los tejidos blandos rápidamente progresivas.
- Provocan necrosis tisular extensa afectando la dermis y la epidermis.
- A menudo también afectan la fascia y los músculos.
- La severidad de la destrucción tisular va a depender del microorganismo involucrado, su virulencia y de huésped.
- Si hay retraso en la identificación, y por lo tanto, en el primer desbridamiento, vamos a tener mayor mortalidad.
Incidencia y Epidemiología.
- Es una entidad rara.
- Presenta unas tasas elevadas de diagnóstico erróneo – Hasta el 85% (Cui, 2021).
- Incidencia anual mundial: 0.86 – 19 casos por 100.000 individuos (Choi, 2020; Tam, 2023).
- Incidencia anual en USA: 8.7 – 10.3 casos por 100.000 individuos (May, 2021).
- Incidencia en países de clima frío: 1.1 – 1.4 casos por 100.000 individuos (Nawijn, 2021).
- Incidencia en países de clima cálido: 3.64 casos por 100.000 individuos (Tantirat, 2020).
- Existe un patrón de variación estacional, suelen presentarse más infecciones durante el verano que con las estaciones más frías (Fadel, 2019).
- Factores de riesgo: (Liu, 2020)
- Enfermedad renal crónica (ERC)**
- Diabetes mellitus
- Cirrosis hepática**
- Alcoholismo
- Cardiopatías valvulares
- Ataques cerebrovasculares (ACV)
**Predictores de mortalidad intrahospitalaria.
- Debido al creciente consumo de drogas intravenosas, la fascitis necrotizante debido a estos patógenos tiene características distintas por patogenia y microbiología únicas, esto hace que requiere un enfoque terapéutico diferente (Allaw, 2023).
- Antes del año 2000, las tasas de mortalidad ascendían al 28% (May, 2021).
- Tasa de mortalidad recientemente publicada en un estudio de 447 pacientes: 14.8% (Horn, 2020).
- Actualmente la tasa de mortalidad en Tailandia es de 4.8% (Tantirat, 2020).
Microbiología.
- Las Infecciones Necrotizantes de los Tejidos Blandos (INTB) abarcan un grupo diverso con distintos perfiles microbiológicos, por lo anterior se clasifican en subgrupos:
- Tipo I (Horn, 2020; Naamany, 2021; DeGenova, 2023; Tsai, 2021; Hua, 2023):
- Son polimicrobianas.
- Microorganismos aerobios y anaerobios.
- Son el más prevalente.
- Tasas de prevalencia variables – Entre el 12 y el 38.2%.
- Los microorganismos involucrados generalmente hacen parte de la flora cutánea, faríngea y entérica.
- Las bacterias ingresan al tejido a través de lesiones cutáneas o se introducen desde el tracto gastrointestinal o urinario durante procedimientos médicos, cirugías o a través de fístulas.
- La Escherichia coli y el Enterococcus spp siguen siendo los aislados con más frecuencia.
- Los microorganismos anaerobios son más difíciles de aislar en cultivos.
- Tipo II (Hua, 2023; Naamany, 2021; Bruun, 2021; Linz, 2023; Vella, 2021):
- Comprenden infecciones monomicrobianas.
- Más prevalentes por Staphylococcus aureus y el Streptococcus del grupo A (SGA).
- Las infecciones por el SGA están asociadas a propagación persona-persona, transmisión aérea, gotas o contacto.
- A menudo no tiene una puerta de entrada obvia y es muy improbable que se adquieran de forma nosocomial.
- Las infecciones debidas al Staphylococcus aureus resistente a meticilina (SARM) adquirido en la comunidad se ha convertido en un reto del tratamiento.
- Tienen altas tasas de morbilidad y mortalidad.
- Tipo III (Hua, 2023; Naamany, 2021; Kuehl, 2019):
- Es la más debatida hasta el momento.
- Algunos autores la describen como la causada por Vibrio spp. o Aeromonas spp… Otros la asocian a infección clostridial.
- Tipo IV (Hua, 2023; Giacobbe, 2020):
- Son resultado de infecciones fúngicas tras una herida traumática o una quemadura.
- Aspergillus y Zygomycetes (Mucor y Rhizopus) spp. son los causantes más frecuentes.
- Pueden afectar pacientes inmunocompetentes.
- También están asociadas a catástrofes naturales como tsunamis y terremotos.
- Tipo I (Horn, 2020; Naamany, 2021; DeGenova, 2023; Tsai, 2021; Hua, 2023):
Diagnostico.
Presentación Clínica:
- Triada clásica – Dolor, edema y eritema (Hua, 2023).
- Se debe diferenciar entre las infecciones no necrotizantes de las necrotizantes de forma rápida dado que ambas comparten los mismos signos clásicos.
- Los pacientes con fascitis necrotizante pueden referir dolor mas intenso, evidenciarse necrosis tisular y cursar con inestabilidad hemodinámica (Kiat, 2017; Hysong, 2020; Erichsen Andersson, 2018).
- El dolor es desproporcionado respecto a los hallazgos al examen físico y pueden cursar con alteración sensorial en el lugar de afectación.
- Se dice que el uso de analgésicos puede enmascarar el dolor exagerado (Erichsen Andersson, 2018).
- Los pacientes con neuropatía diabética suelen no presentar dolor desproporcionado (Henry, 2018; Chen, 2020).
- Es poco frecuente la linfangitis dado que la principal afectación es la fascia profunda y no la piel.
- Luego de 1-2 días de infección, pueden empezar a encontrarse bullas y vesículas, estas se pueden acompañar de secreción serosanguinolenta (fase intermedia), seguida de necrosis cutánea y crepitación (fase tardía) (Wong, 2005; Stevens, 2021).
- Bullas 45% de los casos (Kiat, 2017)
- Necrosis cutánea 23.5% (Kiat, 2017)
- Crépitos 4.9% de los casos (Kiat, 2017)
Pruebas de Laboratorio:
- NO existe una prueba de laboratorio específica para el diagnóstico de fascitis necrotizante.
- La escala LRINEC tiene en cuenta (Wong, 2004):
- Leucocitos
- Hemoglobina
- Sodio
- Glucosa
- Creatinina
- Proteína C reactiva
- Una puntuación de 6 se asocia con fascitis necrotizante
- Tiene un valor predictivo positivo de 96%
- La sensibilidad, en algunos estudios, ha sido limitada (Hsiao, 2020; Fernando, 2019; Bechar, 2017)
- 2021 – LRINEC modificada (m-LRINEC) (Wu, 2021):
- Se le añadió la coexistencia de diabetes y enfermedad renal crónica.
- Se cambió la PCR por la PCR ultrasensible.
- Validez a la espera de confirmación en más estudios.
- La elevación del lactato resultó ser un factor predictivo independiente de amputación y mortalidad (Chang, 2019).
- La elevación de la procalcitonina al ingreso, se asoció con la progresión a choque séptico (Al-Thani, 2015).
Imágenes:
- La resonancia magnética (RM) es la modalidad preferida para el diagnóstico (Tso, 2018; Peetermans, 2020)
- La tomografía computarizada (TC) solo en casos emergentes por su mayor disponibilidad (Hua, 2023).
- La radiografía simple (RS) puede detectar gas en los tejidos blandos en fases avanzadas.
- MUY poca sensibilidad.
Diagnóstico Quirúrgico:
- Ninguna prueba diagnóstica debe retrasar la intervención quirúrgica.
- Sigue siendo el “Gold Standard”.
- Identifica tejido necrótico, fascia de color gris opaco, pus, músculo que no se contrae, prueba del dedo positiva, ausencia de sangrado (Hua, 2023).
- Durante la intervención quirúrgica se debe (Howell, 2019):
- Describir los hallazgos macroscópicos
- Tomar muestras para biopsias
- Tomar muestras para estudios microbiológicos como gram y cultivo del tejido.
- NO se recomienda tomar muestras de tejidos superficiales por el alto riesgo de contaminación (Stevens, 2014).
Tratamiento.
Cirugía:
- Es la intervención principal en el tratamiento.
- Como ya se mencionó, tiene finalidad diagnostica también.
- Todos los pacientes deben ser sometidos a una segunda, o quizá más, intervención quirúrgica hasta que se hayan extraído todos los tejidos necróticos y solo queden los sanos.
- En casos graves es necesaria la amputación.
Antibióticos intravenosos:
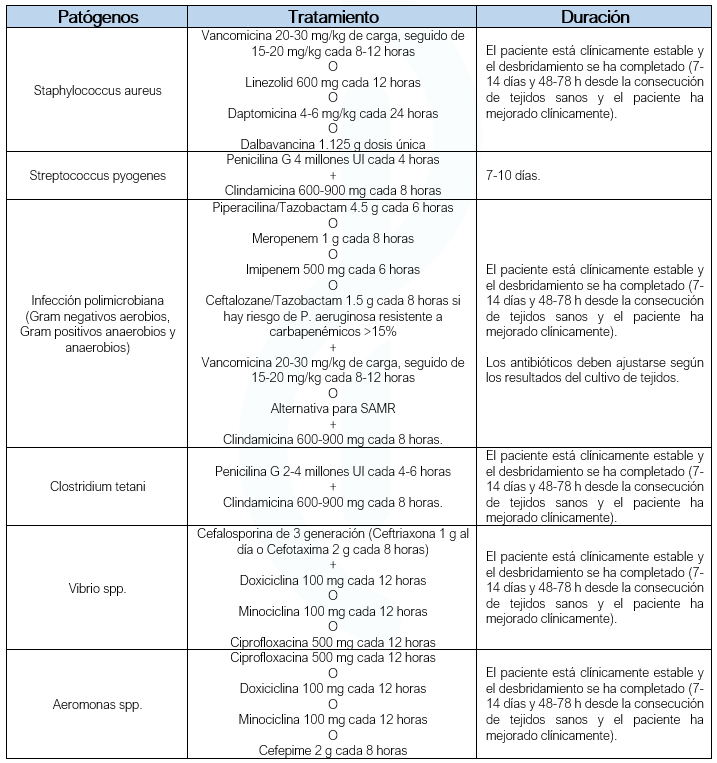
- Existen guías sobre el manejo antibiótico para este tipo de infecciones (Tabla 1).
- Tratamiento inicial debe hacerse con antibióticos de amplio espectro que cubran Gram negativos y Gram positivos, incluyendo el SAMR, y anaerobios.
- Regímenes habituales:
- Piperacilina/Tazobactam + Vancomicina
- Piperacilina/Tazobactam en monoterapia
- Carbapenémico en monoterapia.
- Siempre se debe instaurar cubrimiento para anaerobios de forma empírica.
- Si se sospecha SGA debe administrarse Clindamicina:
- Usuarios de drogas intravenosas.
- Provenientes de la comunidad sin comorbilidades previas.
- Antecedentes de trauma contuso.
- Infecciones cutáneas en cabeza, cuello o extremidades sin lesiones cutáneas previas.
- Tratamiento antifúngico empírico NO está indicado, a menos que…
- Sospecha de infección fúngica invasiva.
- Pacientes inmunodeprimidos.
- Lesiones luego de desastres naturales.
- El manejo debe ajustar según los resultados de los cultivos y antibiograma.
- Si el aislamiento reporta Streptococcus pyogenes o Clostridium spp, el tratamiento debe incluir Penicilina + Clindamicina por las propiedades antitoxina adicionales, independiente de la sensibilidad a la clindamicina (Stevens, 2014).
- La Clindamicina en monoterapia no se recomienda por la elevada y creciente resistencia de S. pyogenes y los anaerobios (Urbina, 2021).
- En casos de fascitis necrotizante por Clostridium tetani, debe administrarse la inmunoglobulina antitetánica (vacuna).
- Sobre la duración del tratamiento no hay datos sólidos, la recomendación de los expertos es que se continúe hasta 48-72 horas luego del último desbridamiento, en caso de mejoría clínica marcada (Stevens, 2014).
- Los antibióticos orales se deben contemplar en pacientes con mejoría clínica significativa con un aislamiento positivo para un germen sensible a las opciones disponibles (Madsen, 2019).
Terapias Adyuvantes:
- La inmunoglobulina intravenosa polivalente (IGIV) se sugirió para el tratamiento de la FN por sus propiedades inmunomoduladoras, opsonización bacteriana y capacidad para neutralizar toxinas microbianas.
- La oxigenoterapia hiperbárica (OTHB) se ha considerado, en particular para el tratamiento de las INTB en infecciones clostridiales, y los estudios mostraron datos contradictorios (Hedetoft, 2021).
Reconstrucción de Tejidos Blandos:
- Consulta a cirugía plástica cuando haya evidencia de tejido de granulación.
- Las terapias asistidas por vacío han demostrado resultados positivos en los pacientes con fascitis necrotizantes, mejorando el tiempo de cierre de las heridas (Zhang, 2023).
- El injerto de piel se realiza en 3-6 semanas siguientes al desbridamiento inicial.
Control de la infección:
- Los pacientes en los que se sospeche o se haya diagnosticado SGA invasivo en el contexto de una INTB deben ser sometidos a protocolos de aislamiento por contacto y gotas junto con las precauciones estándar. (CDC)
- El aislamiento debe mantenerse durante 24 horas después del inicio de una terapia eficaz o hasta que cese el drenaje o pueda manejarse si hay lesiones activas. (CDC)
Conclusiones.
- La fascitis necrotizante es una enfermedad grave y potencialmente mortal que afecta los tejidos blandos, con una rápida progresión que puede conducir a complicaciones serias.
- La presencia de factores de riesgo, como enfermedades crónicas, heridas o lesiones, y el compromiso del sistema inmunológico, aumenta la probabilidad de desarrollar fascitis necrotizante.
- El diagnóstico temprano de la fascitis necrotizante es crucial para iniciar un tratamiento rápido y efectivo, lo que puede marcar la diferencia en la recuperación del paciente.
- En muchos casos, se requiere cirugía de emergencia para extirpar el tejido afectado y prevenir la propagación de la infección, destacando la urgencia de la atención médica.
- La fascitis necrotizante puede dar lugar a complicaciones graves, como shock séptico, fallo multiorgánico e incluso la pérdida de extremidades, resaltando la importancia de un manejo médico y quirúrgico integral.
- El abordaje de la fascitis necrotizante implica un enfoque multidisciplinario que incluye intervenciones quirúrgicas, terapia antibiótica agresiva y cuidados intensivos, coordinados por un equipo médico experimentado.
- Después del tratamiento inicial, el seguimiento continuo y la rehabilitación son esenciales para la recuperación completa del paciente, ya que la fascitis necrotizante puede dejar secuelas a largo plazo en la función y la calidad de vida.
- La concientización sobre los factores de riesgo y la importancia de la prevención, como el manejo adecuado de heridas y la atención temprana de infecciones, son fundamentales para reducir la incidencia de la fascitis necrotizante.
Auto Amazon Links: No se ha podido resolver el tipo de unidad, . Asegúrese de actualizar la definición de autoinserción si ha eliminado la unidad.

Especialista en medicina de emergencias
Docente universitario
Aspirante a Magister en educación